Héléna MOSBAH(1)*, Camille VATIER(2)*, Corinne VIGOUROUX(2)*
Les syndromes lipodystrophiques sont des maladies rares, probablement sous-diagnostiquées. Le parcours diagnostique des patients est long et l’errance diagnostique très fréquente. Le diabète est une manifestation fréquente de la maladie. Le diabétologue doit connaître les éléments cliniques et biologiques d’orientation vers ce diagnostic. En effet, le diagnostic de lipodystrophie rend nécessaire la recherche de comorbidités spécifiques, en particulier cardiaques, et justifie une prise en charge multidisciplinaire avec dans certains cas la mise en route d’un traitement spécifique.
Qu’est-ce qu’un syndrome lipodystrophique ?
Éléments clés de physiopathologie
Les syndromes lipodystrophiques sont des maladies rares du tissu adipeux, d’origine génétique ou acquise, caractérisés par une absence partielle ou complète du tissu adipeux (lipoatrophie), parfois associée à des zones d’accumulation de tissu adipeux (lipohypertrophie). Dans ces maladies, la capacité du tissu adipeux à stocker l’excédent énergétique d’origine alimentaire sous forme de triglycérides est globalement diminuée, ce qui entraîne une accumulation ectopique de lipides dans les tissus non adipeux, en particulier le muscle et le foie (figure 1)(1). En conjonction avec le défaut de production des adipokines (en particulier la leptine et l’adiponectine), ce mécanisme induit une lipotoxicité cellulaire avec insulinorésistance et modifications fibro-inflammatoires des tissus conduisant aux complications métaboliques des lipodystrophies. Dans les formes partielles de lipodystrophie, ces mécanismes sont aggravés par l’excès de tissu adipeux viscéral et/ou de tissu adipeux sous-cutané de la partie supérieure du corps. En effet, le tissu adipeux est constitué de dépôts anatomiques distincts qui n’ont pas la même origine embryologique ni les mêmes propriétés métaboliques et endocrines. En particulier, le tissu adipeux viscéral a une activité lipolytique plus intense que le tissu adipeux sous-cutané, et la libération excessive d’acides gras libres dans la circulation porte favorise la stéatose hépatique. L’accumulation de tissu adipeux viscéral favorise insulinorésistance et diabète, dyslipidémie avec élévation des triglycérides et baisse du HDLcholestérol, stéatose hépatique, hypertension artérielle et athérosclérose. En revanche, le tissu adipeux sous-cutané de la partie inférieure du corps a un effet protecteur des complications cardiométaboliques (figure 2)(2,3).
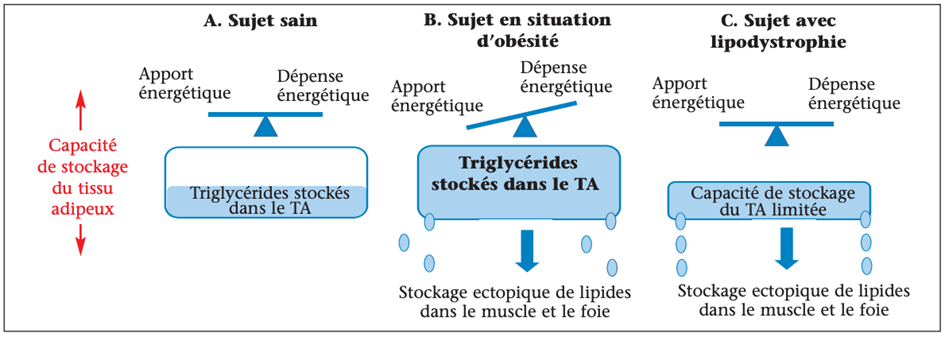
Figure 1. Représentation schématique du mécanisme de lipotoxicité associé à la lipodystrophie en comparaison au sujet sain et au sujet en situation d’obésité. A. Chez le sujet sain, la dépense énergétique est en adéquation avec les apports et avec la capacité de stockage des triglycérides dans le tissu adipeux. B. Chez le sujet en situation d’obésité, l’apport énergétique est augmenté et/ou la dépense énergétique diminuée, entraînant une saturation des capacités de stockage du tissu adipeux conduisant au stockage ectopique des lipides. C. En situation de lipodystrophie, la capacité de stockage du tissu adipeux est très diminuée induisant un stockage ectopique précoce des lipides (muscle et foie). TA = tissu adipeux.
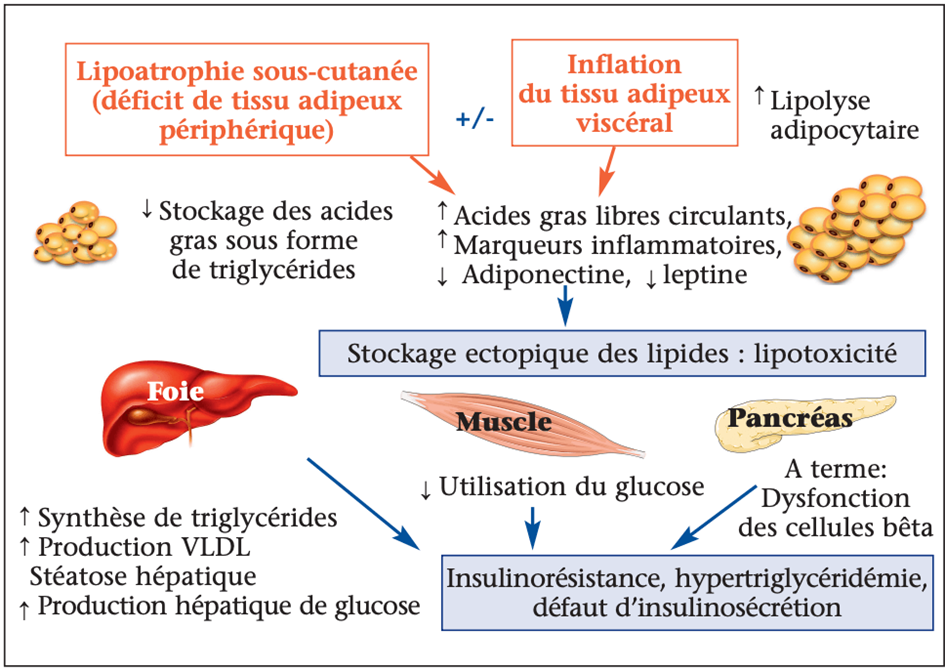
Figure 2. Physiopathologie des syndromes lipodystrophiques.
Épidémiologie de la lipodystrophie
Les études les plus anciennes rapportent une prévalence des syndromes lipodystrophiques estimée entre 1,3 et 4,7 cas par million d’habitants. Toutefois, les travaux plus récents suggèrent que les lipodystrophies, en particulier les formes partielles, sont largement sous-diagnostiquées. Un travail issu du Geisenger Health System aux États-Unis estime la prévalence de la lipodystrophie, évaluée sur des critères cliniques, à 1/20 000(4). Dans cette étude, le diagnostic de lipodystrophie concernait trois fois plus de femmes que d’hommes. En effet, même si les lipodystrophies génétiques touchent les hommes et les femmes de façon équivalente, le morphotype androïde conféré par la maladie rend le diagnostic difficile à faire chez les hommes, et il a été montré que, dans les formes partielles de la maladie, les complications métaboliques sont moins sévères chez les hommes que chez les femmes. Par ailleurs, les formes acquises de lipodystrophie survenant dans un contexte d’auto-immunité sont plus fréquentes chez les femmes que chez les hommes(1). Certaines régions géographiques sont associées à une plus forte prévalence des lipodystrophies génétiques ; c’est le cas par exemple de l’Ile de la Réunion pour les formes partielles(5). En France, le réseau national maladies rares PRISIS (Pathologies Rares de l’Insulinosécrétion et de l’Insulinosensibilité), au sein de la filière FIRENDO (Filière Maladies Rares Endocriniennes), propose des outils collaboratifs pour aider au diagnostic et à la prise en charge des lipodystrophies (https://endocrino-sat.aphp.fr/prisis/). Des protocoles nationaux de diagnostic et de soins (PNDS) rédigés par le réseau serviront de support pour cet article(6,7) qui traitera uniquement des formes les plus fréquentes de lipodystrophie d’origine génétique : la lipodystrophie partielle de Dunnigan et les lipodystrophies généralisées congénitales liées à AGPAT2 ou à BSCL2.
Classification des lipodystrophies génétiques
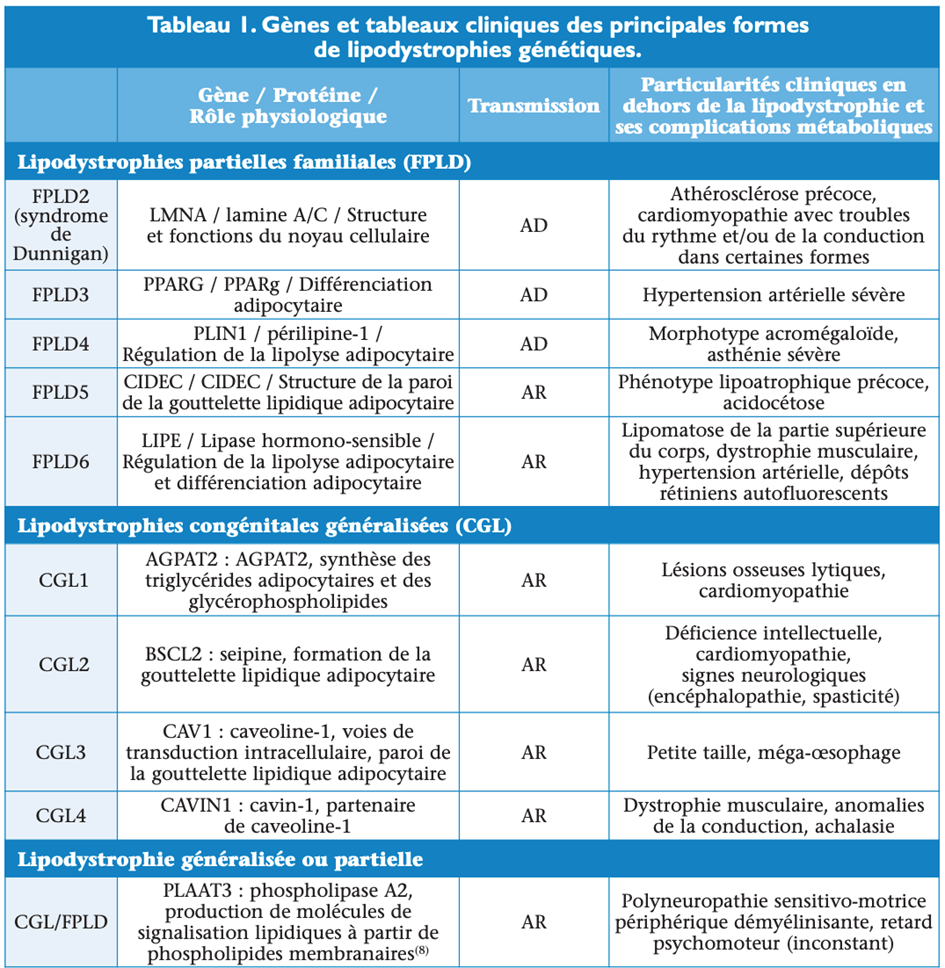
L’absence de tissu adipeux peut être d’origine génétique. Une vingtaine de gènes différents est impliquée dans les formes monogéniques de la maladie, s’exprimant sous la forme de lipodystrophie familiale partielle (FPLD) ou de lipodystrophie généralisée congénitale (CGL ou syndrome de Berardinelli-Seip). Les principaux gènes impliqués dans les FPLD et dans les CGL sont résumés dans le tableau 1. Ils codent pour des protéines importantes pour la différenciation et/ou les fonctions adipocytaires(2). Le diagnostic différentiel entre les formes partielles ou généralisées de lipodystrophie n’est pas toujours facile. Chez les patients avec IMC bas, l’accumulation facio-tronculaire de tissu adipeux peut être discrète, alors que certains patients avec CGL gardent une certaine adiposité faciale. Récemment la découverte de l’implication du gène PLAAT3 (codant pour l’enzyme phospholipase A2, qui produit des molécules lipidiques de signalisation à partir de phospholipides membranaires) dans des formes monogéniques de lipodystrophies soit généralisées soit partielles, illustre l’imprécision de cette classification(8). Outre les complications métaboliques des lipodystrophies liées à l’insulinorésistance, les formes génétiques de lipodystrophies peuvent s’accompagner d’autres signes, par exemple cardiaques, neurologiques, digestifs, qui peuvent orienter le diagnostic (tableau 1). La réalisation d’un arbre généalogique et la recherche de consanguinité intrafamiliale sont des éléments essentiels de l’interrogatoire, afin de mieux appréhender le mode de transmission de la maladie. Le diagnostic de confirmation repose sur une analyse génétique (panel de gènes en 1re intention) réalisée après obtention du consentement écrit du patient.
Diabète associé à la lipodystrophie familiale partielle de Dunnigan
Le diabète est une complication métabolique très fréquente chez les patients avec FPLD. Par exemple, chez 102 patients originaires de l’Ile de la Réunion avec FPLD, 65 % étaient diabétiques(5).
Les éléments orientant vers un diabète lipoatrophique sont les suivants : âge de début jeune, indice de masse corporelle peu élevé (IMC < 25 kg/m2), négativité des auto-anticorps du diabète de type 1 (anti-GAD, anti-IA2). Un diabète non contrôlé malgré de fortes doses d’insuline (en général > 2 UI/kg/jour) oriente vers une insulinorésistance importante. L’association d’un diabète à une stéatose hépatique et/ou à une hypertriglycéridémie, parfois associée à des antécédents de pancréatite aigüe, est évocatrice, notamment lorsque le poids est normal. Dans la forme la plus fréquente de FPLD (syndrome de Dunnigan lié aux variants de LMNA codant la lamine A/C), l’existence d’antécédents familiaux ou personnels cardiovasculaires, tels que des troubles du rythme et/ou de la conduction ou encore une athérosclérose sévère et précoce, et/ou la présence de myalgies et/ou d’une élévation de la CPK sont des éléments d’orientation.
Signes physiques associés au diabète
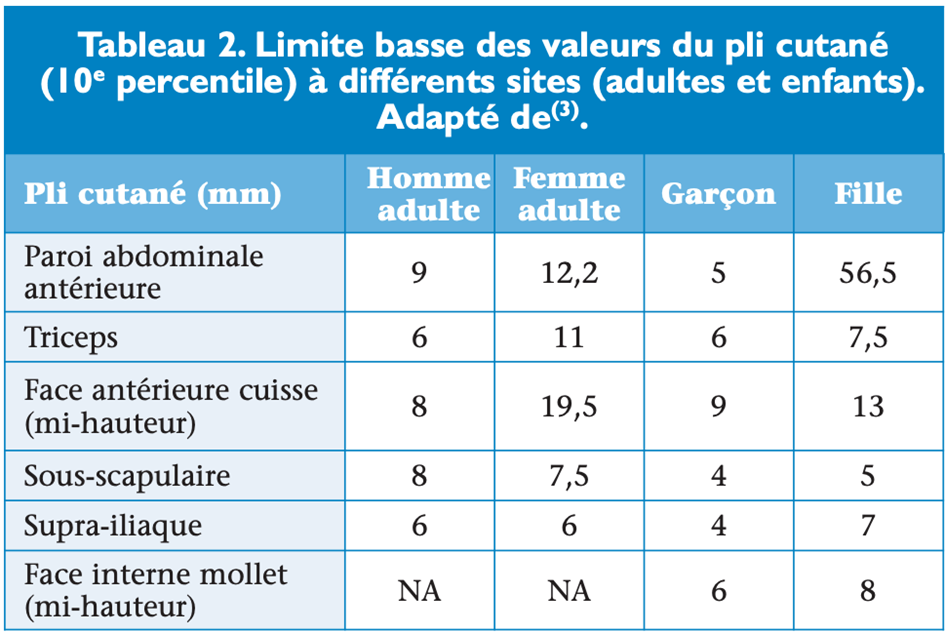
La lipoatrophie partielle associée à la FPLD se caractérise par une absence régionale de masse grasse, touchant le plus souvent les membres et la région fessière, et le tronc de façon inconstante. Elle apparait progressivement autour de la puberté. La lipoatrophie peut être évaluée cliniquement par l’appréciation du pli cutané à différents sites, que l’on peut mesurer grâce à une pince de Harpenden (tableau 2).
Les muscles, notamment au niveau des mollets, sont proéminents avec une visibilité anomale du réseau veineux superficiel (veinomégalie), en lien avec la lipoatrophie et l’hypertrophie musculaire. Les femmes peuvent présenter un morphotype pseudoathlétique avec des épaules larges et un diamètre biacromial supérieur au diamètre bitrochantérien (cf. «L’histoire d’une patiente», site PRISIS : https://endocrinosat.aphp.fr/prisis/). Chez la femme, l’hypomastie est un signe évocateur de lipoatrophie. La lipohypertrophie est le plus souvent cervico-faciale donnant un aspect Cushingoïde au patient. Une accumulation de graisse au niveau pubien peut également être observée. Un acanthosis nigricans marqué signe une insulinorésistance, parfois associé à la présence d’acrochordons (ou molluscum pendulum) et de signes d’hyperandrogénie (hirsutisme, spanioménorrhée) chez la femme. En cas d’hypertriglycéridémie, on peut observer une xanthomatose éruptive. Une hépatomégalie marquée, signe d’une stéatose, peut être retrouvée à la palpation abdominale.
Examens paracliniques à proposer
La lipoatrophie peut être appréciée par différents examens morphologiques. L’utilisation de la DEXA, ou absorptiométrie biphotonique par rayons X, permet de mesurer la lipoatrophie. Plusieurs indices utilisant la DEXA ont été proposés pour orienter vers une lipoatrophie : un ratio masse grasse tronculaire/masse grasse des membres inférieurs supérieur à 1,2, ainsi qu’un rapport masse grasse des membres inférieurs < 25 % de la masse grasse totale(2). Un travail récent, réalisé aux États-Unis, a comparé la DEXA de 50 femmes présentant un syndrome de Dunnigan à 1 652 femmes contrôles : le paramètre le plus performant pour le diagnostic de FPLD2 était le pourcentage de masse des membres inférieurs, quand il était inférieur au 1er percentile(9). La réalisation d’une tomodensitométrie centrée sur L4 ou encore de l’imagerie par résonnance magnétique (IRM) avec spectroscopie permet de visualiser l’accumulation de graisse intra-abdominale. Un rapport graisse intra-abdominale/graisse abdominale > 50 % peut orienter vers une lipodystrophie. La lipoatrophie peut également être appréciée par la mesure du taux de leptine sérique corrélé au pourcentage de masse grasse. Une baisse de la leptine sérique est ainsi un élément d’orientation intéressant. Toutefois, sa normalité n’élimine pas le diagnostic. Dans les formes partielles, un travail sur 31 patients avec FPLD a retrouvé un taux sérique moyen de leptine abaissé à 6,23 ± 3,96 ng/mL avec toutefois un large éventail de valeurs (range : 0,61-16,93 ng/mL)(10).
Complications cardiovasculaires
Penser au diagnostic de lipodystrophie est important, notamment du fait des complications cardiovasculaires qui peuvent être très sévères. Il conviendra de rechercher une athérosclérose coronaire et/ou une cardiomyopathie(6). La cardiomyopathie, présente notamment chez les patients avec FPLD liée aux variants pathogènes de LMNA, peut entraîner des troubles du rythme et/ou de la conduction précoces. La réalisation d’une échographie cardiaque transthoracique associée à la prescription d’un ECG de repos et d’un Holter rythmique est indispensable.
Diabète associé à la lipodystrophie généralisée congénitale
Le diabète est une complication très fréquente chez les patients présentant une lipodystrophie généralisée. Dans la cohorte turque, la prévalence de (pré)diabète était de 65 % sur 72 patients(11). Contrairement à la FPLD, le diabète peut apparaître dès la naissance nécessitant parfois de fortes doses d’insuline. Chez le nouveau-né, ce diabète peut être associé à une hépatomégalie, des signes digestifs (diarrhées, vomissements, difficultés alimentaires), des difficultés à prendre du poids malgré une hyperphagie, des signes d’insulinorésistance tels qu’un acanthosis nigricans. Chez l’enfant, le diabète évolue souvent favorablement, mais on observe une reprise évolutive au moment de la puberté. Chez l’adulte, ce diabète peut être confondu avec un diabète de type 1 du fait d’un profil insulino-nécessitant et de l’IMC normal voire bas du patient. Toutefois, les doses d’insuline sont en général nettement élevées (> 2 UI/kg/j) et les anticorps du diabète de type 1 négatifs. Les patients décrivent un appétit vorace associé au déficit en leptine. La notion de consanguinité intrafamiliale est un élément d’orientation important, du fait du mode de transmission autosomique récessif des CGL(7).
Signes physiques associés au diabète
Les patients atteints de CGL présentent le plus souvent des traits acromégaloïdes avec un élargissement des mandibules et des extrémités (mains et pieds), en lien avec l’effet IGF1-like de l’insuline. Cet effet IGF1-like peut entraîner une avance de maturation osseuse avec une accélération de croissance staturale chez l’enfant. La lipoatrophie est généralisée : elle affecte les membres, le cou, le tronc et le visage qui prend un aspect émacié avec une atrophie des boules de Bichat. L’hypertrophie musculaire au niveau des membres confère un aspect pseudo-athlétique, particulièrement visible chez la femme. Les signes d’insulinorésistance tels que l’acanthosis nigricans ou l’hirsutisme sont souvent présents. Les CGL associées aux variants sur le gène BSCL1 (qui code pour AGPAT2) sont associées à des lésions osseuses sclérotiques diffuses et/ou des kystes ostéolytiques prédominant sur les épiphyses des os longs. Dans les formes associées aux variants pathogènes sur le gène BSCL2 (qui code la seipine), une déficience intellectuelle peut être notée.
Éléments paracliniques à proposer
Le niveau de leptine sérique est le plus souvent effondré. Sur 55 patients présentant une CGL, le taux moyen de leptine était de 1,13 ± 0,74 ng/mL (range : 0,25-5,29 ng/mL). Utilisant la DEXA, le pourcentage moyen de masse grasse était de 9 ± 2 %, toujours inférieur à 20 %(10).
Complications à rechercher
Les complications métaboliques (diabète, hypertriglycéridémie, stéato-hépatique non alcoolique), gynécologiques (hyperandrogénie et syndrome des ovaires polykystiques) chez les patients avec CGL sont similaires à celles des patients avec FPLD. Elles sont le plus souvent sévères. La cardiomyopathie hypertrophique est indispensable à dépister.
Prise en charge des lipodystrophies génétiques
Modifications du mode de vie : pilier de la prise en charge
La prise en charge thérapeutique est avant tout axée sur les modifications du mode de vie(6,7). L’objectif est de limiter l’excédent énergétique, qui ne peut être stocké dans les adipocytes. Sur le plan alimentaire, il s’agira de proposer une alimentation équilibrée, privilégiant les glucides complexes à indice glycémique bas. On proposera en priorité les acides gras mono- et poly-insaturés (dont les acides gras 3), et on limitera les acides gras saturés. En cas d’hypertriglycéridémie sévère, un régime limité en sucres simples (fructose notamment), sans alcool, et restreint en lipides sera recommandé. Chez les enfants, ou les adultes dénutris, les préparations à base de triglycérides à chaîne moyenne peuvent être utilisées. L’activité physique, essentielle pour améliorer l’insulinorésistance périphérique, est fortement recommandée, après avoir recherché une contre-indication au plan cardiovasculaire.
Prise en charge du diabète
Le contexte d’insulinorésistance sévère nécessite la prescription systématique de la metformine, en l’absence de contre-indication. Le recours à l’insuline forte dose et/ou ultraconcentrée, en utilisant les dispositifs de pompe à insuline sous-cutanée, est souvent nécessaire. La place des gliflozines est à évaluer mais semble pertinente. L’utilisation des analogues du GLP-1 à visée métabolique et satiétogène est très intéressante, notamment dans les FPLD(6). Des études systématiques sont nécessaires pour mieux évaluer l’intérêt de ces médicaments dans les lipodystrophies.
Prise en charge de la dyslipidémie
Les patients présentant une lipodystrophie génétique sont d’emblée positionnés à haut risque cardiovasculaire. À ce titre, l’introduction d’un traitement hypolipémiant par statine est quasi systématique suivant les recommandations ESC/EAS 2019. Si, malgré les modifications du mode de vie, les triglycérides restent supérieurs à 5 g/L (5,65 mmol/L), l’introduction d’un fibrate est conseillée, en raison du risque de pancréatite aigüe (l’association du gemfibrozil à une statine étant contre-indiquée). Sous traitement hypolipémiant, il convient de surveiller étroitement les CPK et la survenue de myalgies, surtout en cas de myopathie associée.
Contraception et grossesse
Les estrogènes par voie orale sont contre-indiqués en cas de lipodystrophie. En effet, il existe un risque accru de pancréatite aiguë liée à l’hypertriglycéridémie potentiellement induite par les estrogènes. Ainsi, pour le traitement du syndrome des ovaires polykystiques, fréquent dans cette population, la pilule estroprogestative est contre-indiquée. En cas d’hirsutisme sévère, les traitements locaux tels que l’épilation au laser doivent être considérés et peuvent bénéficier d’une prise en charge au titre de l’ALD31. Chez la femme enceinte, le diabète doit être systématiquement dépisté. Le diabète, qu’il soit préexistant ou gestationnel, nécessite le plus souvent de fortes doses d’insuline, étant donné l’insulinorésistance physiologique surajoutée liée à la grossesse. Il conviendra d’être vigilant à la concentration de triglycérides qui peut s’élever pendant la grossesse. Il existe un surrisque d’hypertension artérielle gravidique voire de prééclampsie(12).
Place de la métréleptine
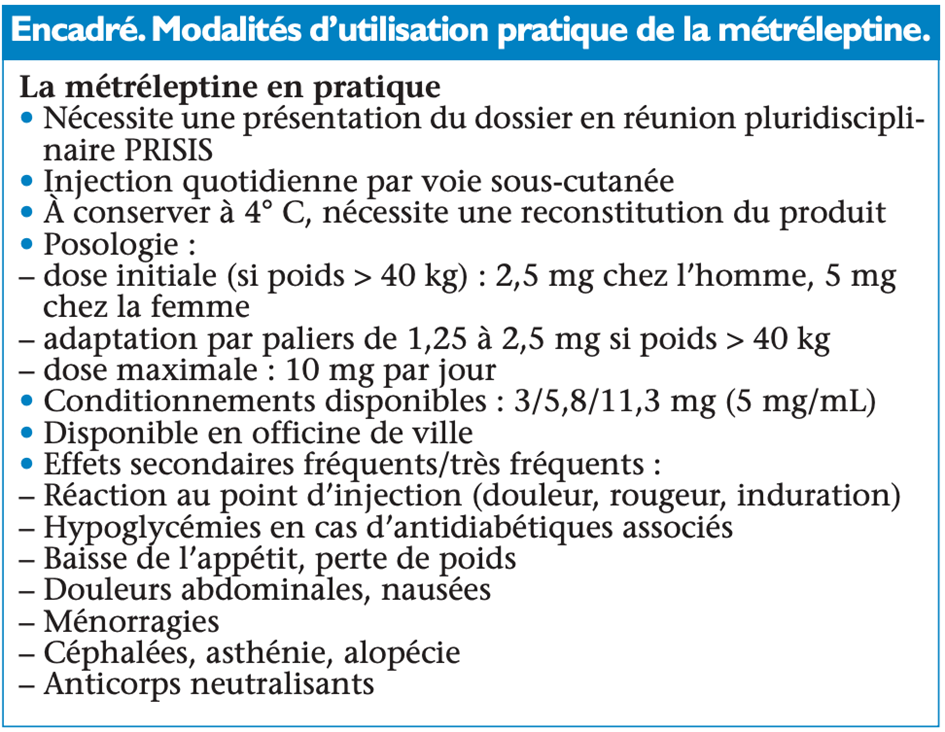
La métréleptine (Myalepta®) est un analogue recombinant de la leptine humaine. Ce traitement est indiqué en France dans les formes généralisées de lipodystrophie avec déficit en leptine, à partir de l’âge de 2 ans. Il est indiqué, dans certaines formes partielles de lipodystrophie avec déficit en leptine, chez l’adulte et l’enfant âgé de plus de 12 ans, notamment en cas de complications métaboliques insuffisamment contrôlées par les traitements conventionnels. C’est en effet dans ces sous-groupes de patients que les effets métaboliques sont significatifs, dans des essais cliniques réalisés en ouvert. Il s’agit d’un traitement injectable quotidien (encadré). La métréleptine est particulièrement intéressante chez les patients atteints de CGL(13). Avant d’initier ce traitement, le dossier du patient doit être discuté en réunion de concertation pluridisciplinaire. L’indication de ce traitement doit être réévaluée de façon régulière, au minimum annuelle.
Éducation thérapeutique du patient et prise en charge psycho-sociale
En parallèle de la prise en charge médicamenteuse, les patients avec lipodystrophie doivent pouvoir bénéficier de programmes d’éducation thérapeutique. Le fort impact psycho-social de la maladie doit être pris en charge. La mise en place d’ateliers orientés vers l’amélioration de l’image et de l’estime de soi, l’impact psychoaffectif et la meilleure intégration sociale, sont des outils importants. Un tel programme a été développé au sein du réseau pour les patients avec lipodystrophie et les premières évaluations montrent des résultats positifs à la fois au plan psychologique et au plan métabolique. Enfin, lorsque cela est nécessaire, il faut savoir envisager la prise en charge en chirurgie plastique des lipodystrophies.

*1 Université Paris Cité, ECEVE UMR 1123, INSERM, Paris ; Service d’endocrinologie-diabétologie-nutrition, CHU La Milétrie, Poitiers
2 Hôpital Saint-Antoine, Centre de référence des maladies rares de l’insulinosécrétion et de l’insulinosensibilité (PRISIS), service d’endocrinologie, APHP, Paris ; Sorbonne Université, Inserm U938, Centre de recherche Saint-Antoine et Institut de cardio-métabolisme et nutrition (ICAN), Paris