Élise BISMUTH-REISMAN, Nadia TUBIANA-RUFI, Service d’endocrinologie et diabétologie pédiatriques, Hôpital universitaire Robert Debré
Le diagnostic de diabète chez l’enfant signifie habituellement diabète de type 1 (DT1) (destruction auto-immune des cellules bêta-pancréatiques) et insulinothérapie à vie. néanmoins, nous avons vu émerger ces dernières décennies d’autres types de diabète dès l’âge pédiatrique. C’est le cas du diabète de type 2 (DT2) en rapport avec l’épidémie mondiale d’obésité frappant les enfants et les adolescents et qui devient dans certains pays comme le Japon plus fréquent que le DT1. Plusieurs questions se posent alors : va-t-on assister à une explosion des cas en France (Europe) ? Comment reconnaître ces patients parmi les nouveaux cas de diabète ? Faut-il dépister les adolescents obèses ? Quelles sont les options thérapeutiques et l’évolution de ces patients ?
Le diabète de type 2 : une nouvelle maladie en pédiatrie
Le diabète de type 2 à l’âge pédiatrique a d’abord été décrit en Amérique du Nord. Alors qu’exceptionnel dans les années 80, le DT2 représentait déjà 8 à 45 % des patients selon les séries dans les gros centres d’endocrinologie pédiatrique américains dans les années 2000 ; en augmentation rapide avec celle de l’obésité, et notamment dans certains groupes ethniques à risque (Indiens Pima, Hispaniques, Afro-Américains, etc.). Les données plus récentes ont montré aux États-Unis une augmentation des cas de 30,5 % entre 2001 et 2009.
Au Japon, l’incidence a été multipliée par 10 entre les années 80 et 95 et le DT2 y est maintenant plus fréquent que le DT1 à l’âge pédiatrique.
Malgré la grande variabilité géographique et alors que l’Europe fait partie des zones de faible prévalence, nous avons également assisté sur les dernières décennies à l’émergence puis à l’accroissement des nouveaux cas de DT2 dans différents pays d’Europe (Grande-Bretagne, France, Allemagne, Autriche, Pologne, etc.).
En France, en l’absence de registre national, les données de notre centre suivant une cohorte de plus de 900 enfants et adolescents diabétiques retrouve, par une approche systématique prospective et rétrospective des nouveaux cas de diabète, une proportion de plus de 8 % de DT2 entre 2007 et 2012, soit 4 fois plus qu’il y a 12 ans.
Un enjeu diagnostique
Les critères de diagnostic du diabète sont rappelés dans le tableau ci-dessous. Le DT2 à l’âge pédiatrique se révèle classiquement chez l’adolescent (après l’âge de 10 ans ; milieu de puberté), en surpoids ou obèse (généralement ancienne), avec une prédominance féminine, et de manière préférentielle dans certains groupes ethniques à risque mais pas exclusivement. On retrouve des signes cliniques d’insulinorésistance (Acanthosis nigricans, syndrome des ovaires polykystiques, etc.) et de nombreux antécédents de diabète dans la famille (DT2, diabète gestationnel). Aucun de ces critères n’est cependant absolu (description de patients âgés de moins de 10 ans au diagnostic, développement d’un DT2 à poids quasi normal dans certaines ethnies du pacifique, etc.) ; le diagnostic doit donc être fait après élimination d’un DT1 et/ou d’un diabète monogénique compte tenu de la prévalence de l’obésité qui devient actuellement un facteur de confusion important. Le mode de présentation au diagnostic est variable, le plus souvent insidieux avec découverte fortuite lors d’une HGPO ou d’un bilan à jeun, il peut aussi être sévère sous une forme cétosique (voire acido-cétosique dans 25 % des cas) ou hyperosmolaire (3,7 % des cas) avec mise en jeu du pronostic vital (15 % de mortalité en cas de forme hyperosmolaire). Dans ces formes de découverte bruyante, c’est l’évolution (négativité des autoanticorps, évolution avec baisse rapide des besoins en insuline après la phase aiguë) qui orientera le diagnostic étiologique. Il est également important de systématiquement reconstituer la courbe de croissance staturo-pondérale de ces patients qui, suite à la perte de poids parfois importante avant le diagnostic peuvent se présenter avec un IMC dans les normes. Dans environ 20 % des cas, un autoanticorps peut être retrouvé chez ces patients ; on parle alors de « double diabète » pour lequel le besoin de recours à l’insulinothérapie est généralement plus rapide.
Une physiopathologie proche de celle chez l’adulte
Le DT2 survient en contexte d’insulinorésistance périphérique (physiologiquement importante en période pubertaire) et hépatique (en lien avec l’obésité) associée à une dysfonction bêta-pancréatique. Il a d’ailleurs été démontré de manière intéressante que, dans certaines ethnies à risque, l’insulinorésistance physiologique de la puberté n’était pas compensée par une augmentation de l’insulinosécrétion (ex. Afro-Américains). Des études ont par ailleurs estimé la fonction bêta-pancréatique des patients au diagnostic à environ 60-90 % avec une décroissance d’environ 5 % par an chez l’adulte mais de près de 25 % par an chez l’enfant, d’où la nécessité du recours secondaire fréquent et relativement rapide à l’insulinothérapie chez les patients pédiatriques.
Faut-il dépister les adolescents obèses ?
Le consensus de l’American Diabetes Association (2000) recommande le dépistage des troubles de la tolérance glucidique chez les enfants de plus de 10 ans présentant un surpoids ou une obésité (IMC ≥ 85e percentile pour âge et le sexe) et 2 autres facteurs de risque parmi : l’appartenance à un groupe ethnique à risque, la présence d’antécédents familiaux de diabète de type 2 au 1er ou 2e degré, ou la présence de signes cliniques d’insulinorésistance (syndrome des ovaires polykystiques, hypertension artérielle, dyslipidémie). Le test recommandé est la glycémie à jeun mais de nombreux centres lui préfèrent, même si elle est plus coûteuse, l’HGPO qui a l’intérêt de dépister les états prédiabétiques (intolérance au glucose [ITG]) et la possibilité de mise en place de stratégies d’éducation thérapeutique à un stade précoce auprès des familles.
En pratique, aux États-Unis, moins de la moitié des patients qui présentent les critères du dépistage en ont bénéficié, et une anomalie glycémique n’est retrouvée que chez 9,2 % des patients dépistés. Dans une autre étude réalisée auprès de 117 adolescents obèses, les facteurs associés à la progression de l’intolérance au glucose (n = 33/117) vers le diabète (8/33) sur une période de suivi médiane de 20 mois sont : l’IMC de départ, la prise de poids et l’augmentation de l’IMC entre les 2 tests, et l’appartenance à l’ethnie afro-américaine, sans valeur prédictive de la glycémie et l’insulinémie à jeun. En Europe, lorsque l’HGPO est réalisée selon les critères ADA, on retrouve 20 à 30 % d’ITG et 2 à 5 % de diabète. Les modalités de dépistage restent variables d’un centre à l’autre. Dans tous les cas, ce dépistage doit s’inscrire dans une démarche globale de recherche des comorbidités associées à l’obésité comme l’hypertension artérielle et les dyslipidémies, plus fréquentes d’ailleurs que les troubles de la tolérance glucidique chez ces patients. Il conviendra bien sûr de penser au diabète en cas de perte de poids « inexpliquée » chez un adolescent obèse, le diagnostic risquant d’être fait tardivement (adolescent et famille satisfaits de la perte de poids, donc n’allant pas consulter).
Des enjeux thérapeutiques
(figure)
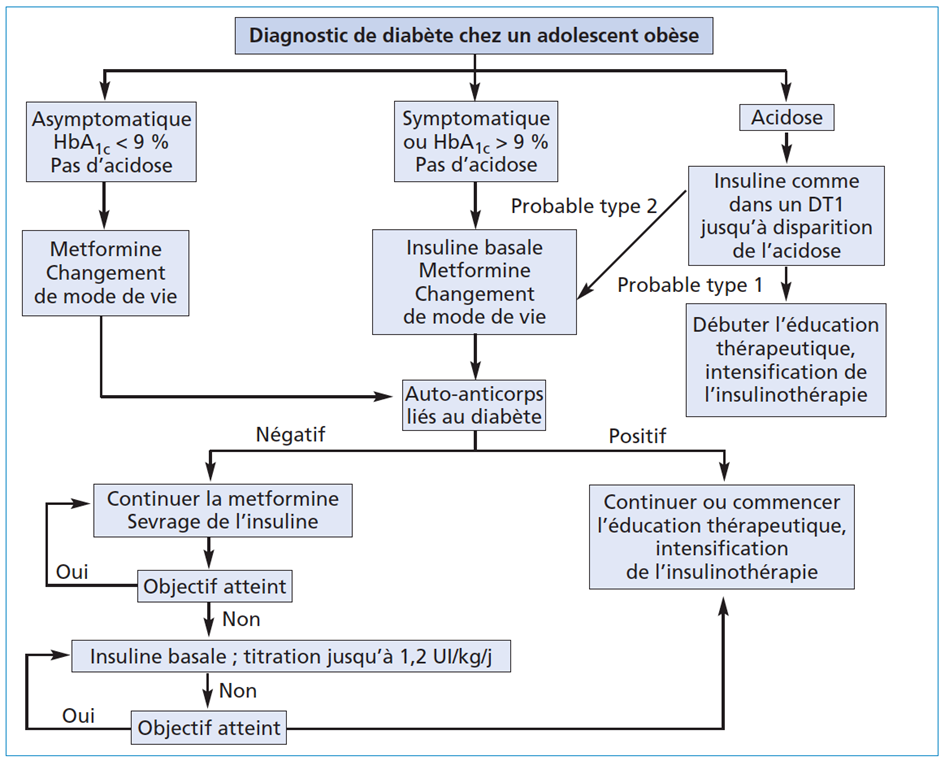
Figure. Stratégie de prise en charge du diabète de type 2 chez l’enfant. D’après Zeitler P et al. Type 2 diabetes in the child and adolescent. ISPAD Clinical Practice Consensus Guidelines 2014 Compendium. Pediatric Diabetes 2014 ; 15 (suppl. 20) : 26-46.
En cas de présentation non sévère (hyperglycémie seule)
La metformine associée aux règles hygiéno-diététiques est le traitement de première intention (à noter que la metformine n’a pas montré son efficacité chez le patient obèse non diabétique et n’a donc pas d’indication dans ce cas).
La metformine est encore aujourd’hui le seul traitement oral approuvé chez l’enfant DT2 alors que l’on sait que la moitié des patients vont « rechuter » sous metformine au bout de quelques mois ou années (étude TODAY « Treatment Options for Type 2 Diabetes in Adolescents and Youth »). L’insulinothérapie est alors le seul autre traitement approuvé, le plus souvent utilisée sous forme basale seule associée à la metformine, puis mise en place d’une insulinothérapie intensifiée si ce traitement s’avère insuffisant.
De manière intéressante, l’étude TODAY à également montré l’absence de supériorité de l’association de la metformine aux règles hygiéno-diététiques (RHD) versus metformine seule, alors que les jeunes du groupe RHD + metformine bénéficiaient d’un coaching impressionnant (visite toutes les semaines pendant les 6 premiers mois puis tous les mois). Il a par ailleurs été montré dans cette étude que les patients qui rechutaient sous metformine étaient ceux dont la fonction bêta-pancréatique déclinait le plus rapidement (-25 % à 6 mois, -56 % à 12 mois). Ces éléments sont importants à prendre en considération lors de nos échanges avec les familles : culpabilité du jeune et de sa famille en cas d’échec, augmentation de l’activité physique du jeune sans « résultat » visible, etc.).
En cas de présentation sévère (cétose, hyperosmolarité)
L’insulinothérapie associée à la metformine (une fois la situation aiguë jugulée) et aux règles hygiéno-diététiques est le traitement de 1re intention. Celle-ci pourra la plus souvent être rapidement arrêtée, voire avant la sortie. C’est pourquoi il est important d’évoquer le diagnostic de DT2 dès la phase initiale, au risque de laisser ces patients inutilement sous insuline avec une perte de poids, et donc une rémission, qui sera plus difficile à obtenir dans ce cas.
Des enjeux pronostiques
Les données concernant l’évolution de ces patients montrent que les complications micro- et macrovasculaires sont plus précoces et rapides que dans le DT1 pour un taux d’HbA1c moins élevé. Elles sont donc à rechercher dès le diagnostic, puis chaque année.
La mortalité, principalement cardiovasculaire, est également augmentée à durée de la maladie et âge de diagnostic équivalents. Pour ces raisons, l’objectif métabolique chez ces patients doit donc être strict et on recommande habituellement une HbA1c ≤ 6,5 % (ISPAD).

Conclusion
- Toute perte de poids « inexpliquée » chez un adolescent obèse doit faire évoquer le diagnostic de diabète de type 2 (DT2).
- Il faut savoir évoquer le diagnostic de DT2 en l’absence d’autoanticorps retrouvée lors de la primodécouverte en contexte d’antécédents familiaux de diabète et de surpoids préexistant.
- La présentation initiale en cétose ou acidocétose n’élimine pas le diagnostic de DT2 chez l’enfant.
- La prise en charge des patients (éducation thérapeutique, adaptation des traitements) doit être faite en centre spécialisé pédiatrique, quel que soit le mode de présentation (diagnostic fortuit ou patient symptomatique).
- La metformine est le seul antidiabétique oral ayant l’AMM chez l’enfant.
- Le recours à l’insulinothérapie initiale et/ou secondaire est fréquent chez ces patients à l’âge pédiatrique.
- L’équilibre métabolique doit être strict (HbA1c ≤ 6,5 %) en raison du risque important de complications. Les autres comorbidités associées à l’obésité doivent être dépistées et traitées.
Références
Cliquez sur les références et accédez aux Abstracts sur
Rosenbloom AL et al. Emerging epidemic of type 2 diabetes in youth. Diabetes Care 1999 ; 22 : 345-54.
Pinhas-Hamiel O, Zeitler P. The global spread of type 2 diabetes mellitus in children and adolescents. J Pediatr 2005 ; 146 : 693-700.
Ortega-Rodriguez E et al. Emergence of type 2 diabetes in an hospital based cohort of children with diabetes mellitus. Diabetes Metab 2001 ; 27 : 574-8.
Tubiana-Rufi N et al. Augmentation de l’incidence du diabète de type 2 dans une large cohorte pédiatrique française, 2001-2003. BEH 2007 ; 44-45 : 381-4. Diabetes in Youth Study Group, Dabelea D et al. Incidence of diabetes in youth in the United States. JAMA 2007 ; 297 : 2 716-24.
Dabelea D et al.; SEARCH for Diabetes in Youth Study. Prevalence of type 1 and type 2 diabetes among children and adolescents from 2001 to 2009. JAMA 2014 ; 311 : 1 778-86.
American Diabetes Association. Type 2 diabetes in children and adolescents: consensus conference report. Diabetes Care 2000 ; 23 : 381-9.
TODAY Study group. Effects of metformin, metformin plus rosiglitazone, and metformin plus lifestyle on insulin sensitivity and-cell functionin TODAY. Diabetes Care 2013 ; 36 : 1 749-57.
Druet C et al. Characterization of insulin secretion and resistance in type 2 diabetes of adolescents. J Clin Endocrinol Metab 2006 ; 91 : 401-4.
Tfayli H, Arslanian S. Pathophysiology of type 2 diabetes mellitus in youth: the evolving chameleon. Arq Bras Endocrinol Metabol 2009 ; 53 : 165-74.
Reinehr T et al.; DPV-Wiss Study Group. Beta-cell autoantibodies in children with type 2 diabetes mellitus: subgroup or misclassification? Arch Dis Child 2006 ; 91 : 473-7.
Weiss R et al. Predictors of changes in glucose tolerance status in obese youth. Diabetes Care 2005 ; 28 : 902-9.
Constantino MI et al. Long-term complications and mortality in young-onset diabetes: type 2 diabetes is more hazardous and lethal than type 1 diabetes. Diabetes Care 2013 ; 36 : 3 863-9.
